 Cartel sobre la Gripe Española, 1918 (Alberta, Canada). Fuente: aquí.
Cartel sobre la Gripe Española, 1918 (Alberta, Canada). Fuente: aquí.La pandemia de gripe de 1918-1919, que atacaba principalmente el aparato respiratorio, fue una de las epidemias más devastadoras de las que tenemos constancia. La cifra exacta es imposible de calcular pero se estima que el virus mató a más de 50 millones de personas, alrededor de un 2,7 por ciento de la población mundial (aquí o aquí; algunas estimaciones llegan hasta los 100 millones). Aunque el tópico de que hay que aprender de la historia está muy manido, la situación de emergencia en la que nos encontramos aconseja que no sólo nos fijemos en lo que ha pasado o está pasando en otros países, sino que miremos también a otros episodios en los que ya hemos pasado por circunstancias similares.
David S. Jones, Guido Alfani, Chris Colvin y Eoin McLaughlin, entre otros, ya nos han ofrecido algunas lecciones de lo que se puede aprender de estas crisis. El Grupo de Investigación de Dinámicas Demográficas del CSIC, liderado por Diego Ramiro Fariñas, también ha publicado este fantástico hilo en Twitter sobre la Gripe Española de 1918 y la Gripe Rusa de 1889-1890. Nosotros también hemos querido aportar nuestro modesto grano de arena pero, si quieren saber más, el artículo de Beatriz Echeverri Dávila publicado en la Revista de Demografía Histórica en el centenario de la gripe española es de lectura obligada (también la información que proporciona la siempre útil Our World in Data).
Aunque no está muy claro todavía dónde se originó, la epidemia se expandió simultánea y rápidamente en tres olas sucesivas (aunque la cronología de las distintas olas varió dependiendo del lugar). La primera, relativamente suave en términos de mortalidad, ocurrió en la primavera de 1918 (ver gráfico). Tras un verano relativamente tranquilo, la epidemia reapareció de forma muy virulenta en el otoño (el 75 por ciento de las muertes ocurrió en este período). La última ola se desarrolló durante 1919 y aunque fue menos letal que su predecesora, no fue ni mucho menos inocua. A pesar de que los viajes aéreos no existían, la epidemia se difundió por todo el globo rápidamente. La I Guerra Mundial todavía no había acabado y la desmovilización posterior implicó que cientos de miles de soldados volvieran a sus lugares de origen (los movimientos de población, incluidos los de aquellos que huían de la propia epidemia, fueron también un factor determinante en la difusión de la famosa peste negra, que a mediados del siglo XIV mató entre la mitad y las dos terceras partes de la población europea, como nos han contado recientemente aquí). Además, debido a la guerra, muchos países decidieron limitar la información sobre la epidemia para que no se enterara el enemigo y no minar la moral del país (como España era un país neutral, la prensa cubrió ampliamente el avance de la epidemia; de ahí el propio nombre de Gripe Española).
Mortalidad derivada de gripe y neumonía, Reino Unido (1918-1919)
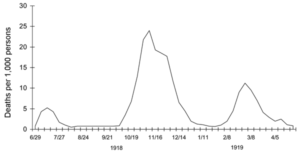
El estudio del modo en que se propagó la pandemia de 1918 evidencia que, además de actuar con transparencia, es fundamental que los poderes públicos limiten la difusión de la enfermedad con todos los medios a su alcance como el cierre de escuelas y otros edificios, la cancelación de actos públicos o la aplicación de cuarentenas (aquí o aquí; algo que también estamos comprobando actualmente). La importancia de las medidas públicas se ve claramente en las trayectorias que la epidemia tuvo en dos ciudades estadounidenses estudiadas aquí: mientras en Filadelfia las autoridades minimizaron la importancia de la epidemia y permitieron la celebración de actos públicos, los autoridades en San Luis implementaron fuertes medidas para contener la expansión de la epidemia sólo dos días después de que se detectaran los primeros casos. Los resultados de ambas políticas están claros si nos fijamos en el siguiente gráfico que compara cómo evolucionó la curva del número de muertos en ambas ciudades entre septiembre y diciembre de 1918. Aunque la epidemia duro más en San Luis, sus efectos fueron mucho menos letales (#FlattenTheCurve). Otro ejemplo dramático se dio en Samoa: mientras una cuarentena estricta evitó la epidemia en la Samoa Americana, una actitud más laxa frente a la misma implicó que muriera un 20 por ciento de la población de la Samoa Neozelandesa (aquí).
Exceso de mortalidad en Filadelfia y San Luis, Sept. 8 – Dic. 28

Se estima que alrededor del 2-3 por ciento de los que se infectaron del virus murieron, especialmente porque muchos cuadros clínicos se complicaron con neumonía. A diferencia del Coronavirus que se ceba especialmente en los ancianos, esta pandemia afectó a personas de todas las edades. Sorprendentemente, los adultos entre 20 y 40 años fueron uno de los grupos más afectados, como se puede ver en el siguiente gráfico que ilustra el exceso de mortalidad (en relación a los años “normales”: 1915-17 y 1921-23) por edades y sexo durante la pandemia. No está claro cuál es el motivo de esta peculiaridad pero se especula que este grupo de edad, en comparación con las personas más mayores, no estuvo expuesto a la Gripe Rusa de 1889-1890 (otra epidemia que asoló el mundo a finales del siglo XIX) y por lo tanto su sistema inmunológico no estaba preparado (aunque hay otras hipótesis como se explica muy bien aquí). La mortalidad en las ciudades fue además más elevada ya que la contaminación que las caracterizaba (derivada sobre todo del carbón) agravó los efectos de la enfermedad (aquí). Otra singularidad de este epidemia es que la existencia de tres olas sugiere que el virus pudo mutar lo suficiente entre una y otra como para evitar la inmunidad que parte de la población habría desarrollado. Es cierto, sin embargo, que la intensidad de las distintas olas a nivel local suele mostrar una correlación negativa lo que apunta a que la población que la sufría adquiría defensas inmunológicas que limitaban su impacto posterior.
Exceso de mortalidad por edades y sexo (1918-1920)

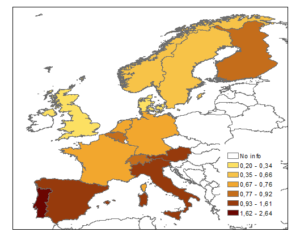
Por supuesto, no todos los países o regiones se vieron afectados igual (aquí, aquí o aquí). El siguiente mapa muestra que el sur de Europa sufrió tasas de mortalidad mucho más elevadas que otros países de su entorno (en España se estima que murieron unas 250.000 personas; para saber más sobre lo que ocurrió en España aquí o aquí). Estas diferencias dentro de Europa son, sin embargo, pequeñas si se compara con lo que sucedió en otras regiones: la tasa de mortalidad de la India, por ejemplo, fue 40 veces mayor que la danesa. Esto obviamente está relacionado con la capacidad del sistema sanitario para hacer frente a la crisis y las propias condiciones de vida en los distintos lugares, así como con los patrones de contagio en esas sociedades o la inmunidad previa. Un peor estado nutricional, el vivir en espacios hacinados, la insalubridad de las viviendas o el propio desconocimiento de los mecanismos de la enfermedad debido a un menor nivel educativo contribuyeron claramente a la letalidad de la epidemia (además de, como hemos mencionado arriba, las medidas que se tomaron o no para limitar la difusión de la epidemia).
Exceso de mortalidad derivada de la Gripe Española en Europa, 1918-1920
Por otro lado, el impacto dentro de los distintos países también fue mayor entre aquellos que tenían un menor status socioeconómico (aquí o aquí). A pesar de que la evidencia es muy clara al respecto, el desigual impacto de estas crisis en la población es un aspecto que no se tiene en cuenta en los planes nacionales o internacionales para hacer frente a este tipo de pandemias como subrayan Svenn-Erik Mamelund y co-autores aquí. En este sentido, se debería tener en cuenta que, si el sistema público colapsa, los grupos de renta baja no van a poder pagar los tests, los retrovirales o las vacunas (algo que es evidente en los precios que algunas clínicas privadas cobraban recientemente), ni tampoco permitirse no ir a trabajar para reducir el riesgo de contagio. Aparte de la propia responsabilidad moral, el hecho de que estas epidemias son un ejemplo de libro de externalidad negativa implica que no ayudar a estos grupos perjudica claramente al resto de la sociedad.
Las pandemias de gripe son algo recurrente en la historia. La de 1918 no fue la primera ni la última. Así, el mundo volvió a vivir episodios similares, pero no tan letales, en 1957-58 y 1968-69. A estas hay que añadir otras epidemias de distinto origen (SIDA, Ebola, SARS, etc.) o el Coronavirus actual. Por tanto, que estemos sufriendo una de ellas no es una casualidad. Si en circunstancias normales la salud es lo más valioso que tenemos, esto es aún más cierto en la situación actual. A pesar de los avisos que nos llegaban de China primero y de Italia después, no nos hemos tomado suficientemente en serio la gravedad de la situación. No estamos en 1918 pero los riesgos son evidentes. Sigamos los consejos de los profesionales (lavarse las manos, minimizar el contacto social, etc.), tomemos medidas para limitar el impacto económico (como explicaban Antonia Díaz y Luis Puch aquí) y, cuando se pase esta pandemia, aprendamos de nuestros errores y preparémonos para la siguiente invirtiendo en salud (y responsabilidad) pública.
No hay comentarios:
Publicar un comentario